Автора за кореспонденция
Keri T Holmes-Maybank, MD, MSCR, SFHM; E-mail: [имейл защитен]; Телефон: 843-792-2900
22-годишен мъж се яви на спешното отделение на канадската болница, оплаквайки се от 2-3 седмици болки в корема и подуване на корема, свързани с ранно засищане. Той също така отбеляза загуба на тегло от 20 паунда през предходните месеци, подуване на краката и корема с увеличен обхват и 1-2 разхлабени, некръвни изпражнения на ден.
Ранното засищане и подуване на корема са неспецифични симптоми, които могат да се дължат на гастроезофагеална рефлуксна болест, язвена болест, стомашно-чревна обструкция или гастропареза. Загубата на тегло при млад човек, особено ако е> 5% от телесното тегло, е свързана със сериозен медицински проблем. Може да отразява намален прием поради анорексия, одинофагия или дисфагия или увеличен разход на енергия поради възпалително състояние като инфекция или ревматично заболяване. Трябва да се изясни етиологията на отока. Това може да се дължи на повишени хидростатични сили, като при сърдечна недостатъчност, венозна или лимфна обструкция, или от понижено онкотично налягане в резултат на чернодробно заболяване, нефротичен синдром, тежко недохранване (некървави течни изпражнения) или ентеропатия, губеща протеини.
Диференциалната диагноза за отслабване и анасарка е широка и включва злокачествени заболявания, инфекциозни заболявания, ревматични или възпалителни разстройства, малабсорбция и напреднали сърдечни, бъбречни или чернодробни заболявания. Историята му класически не сочи в една посока. Леката диспнея при натоварване може да се дължи на сърдечно заболяване, но е малко вероятно при липса на ортопнея и PND. Диспнеята може да се дължи на повишено коремно налягане, ако има асцит, основната му астма или друга етиология като анемия. Треска, студени тръпки и/или нощно изпотяване могат да се очакват при инфекции и някои злокачествени заболявания, но тяхното отсъствие не изключва инфекциите и злокачествените заболявания от диференциалните диагнози. Особено внимание трябва да се обърне на лимфаденопатията при физическия преглед. Наличието на пъпна нодула (знак на сестра Мери Джоузеф) може да показва злокачествено заболяване (стомашно-чревен или лимфом).
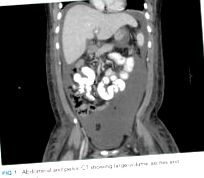
При физически преглед температурата му е била 38,1 ° C, сърдечната честота е била 138 удара в минута, кръвното налягане е 123/86 mm Hg, дихателната честота е била 20 вдишвания в минута и насищането с кислород е 97% в стайния въздух. Изглеждаше неудобно и потогонно. Не се оценява иклерус на склера или жълтеница. Няма осезаеми шийни, аксиларни или ингвинални лимфни възли. Сърдечният преглед разкрива тахикардия и няма шумове, триене, галоп или разширение на югуларна вена. При коремен преглед се установява раздуване на корема, дифузна чувствителност към дълбока палпация, изпъкнали хълбоци и положителна течна вълна. Черният дроб и далакът не могат да бъдат палпирани или перкусирани вследствие на раздуване на корема. Той имаше двустранен оток на долните крайници, който се простираше и включваше скротума. Неврологичните и белодробните изследвания бяха незабележителни.
Неговият преглед разкрива нискостепенна треска, тахикардия и диафореза. Дали това представлява прогресия на основното му заболяване или е развил остро насложена инфекция към този момент е несигурно. Той има забележителна анасарка, но няма разширение на яремната вена, пращене или галоп S3. Липсата на данни за белодробен оток или повишено централно венозно налягане при физически преглед увеличава вероятността от цироза, хипоалбуминемия или обструкция (лимфна или венозна) и намалява вероятността от сърдечна недостатъчност като етиология на периферния му оток и вероятния асцит. Въпреки известността на стомашно-чревните симптоми, той няма нито жълтеница, нито стигмати на хронично чернодробно заболяване. Отсъства и периорбитален оток, който може да присъства при нефротичен синдром. Въпреки че той няма осезаема периферна лимфаденопатия, злокачествеността остава проблем.
Тестването трябва да включва изследване на урината за протеинурия и изследвания на коагулацията за оценка на синтетичната функция на черния дроб. Ултразвукът на корема е показан за потвърждаване на асцит. Ако е налице, трябва да се извърши диагностична парацентеза, за да се изключи спонтанен бактериален перитонит и да се определи дали асцитът е от портална хипертония, хипоалбуминемия или перитонеално заболяване. Ако трансаминазите са повишени или ако асцитната течност е свързана със злокачествено заболяване, той ще се нуждае от компютърна томография (КТ) на корема и таза. Ентеропатия, губеща протеини поради злокачествени заболявания (рак на стомаха или лимфом), ревматично заболяване (системен лупус еритематозус [SLE]) или инфилтративно заболяване (амилоид) също е възможна. Ако другите проучвания не са разкрити, изпражненията трябва да се изпратят за алфа-1 антитрипсин.
Злокачествеността е най-висока при диференциала. При липса на данни за първичен тумор, лимфомът би бил най-вероятната диагноза. Мултицентрична болест на Castleman (MCD), рядко лимфопролиферативно разстройство с клинична картина, подобна на лимфома, трябва да се има предвид.
Някои от най-често срещаните вирусни етиологии на генерализирана лимфаденопатия и цитопении са малко вероятни, тъй като серологиите за ХИВ, хепатит В и С, EBV и CMV са отрицателни. Туберкулозата се вписва в коварния характер на представянето му и остава на диференциала, въпреки че би се очаквал нисък SAAG. От ревматологична гледна точка липсата на характерни находки от анамнезата и физикалния преглед и отрицателните резултати от ANA и anti-ds ДНК правят СЛЕ малко вероятно. Въпреки че е повишено при повечето нелекувани пациенти с саркоиди, нормалното ниво на АСЕ не е достатъчно, за да се изключи тази диагноза. Нивата на IgG, IgA и IgM биха били ниски, ако имаше значителна загуба на стомашно-чревен протеин и повишена при MCD. Значително повишеното ниво на феритин, реагент с остра фаза, често повишен в условията на възпаление или злокачествено заболяване, поражда подозрение за болест на Still при възрастни (въпреки липсата на характерни артралгии и/или обрив) и хемофагоцитна лимфохистиоцитоза (HLH).
SAAG, по-голям или равен на 1,1, показва наличието на портална хипертония. Порталната хипертония най-често е резултат от цироза, за която този пациент няма очевидни клинични находки. Етиологиите на нецирозната портална хипертония се класифицират като предхепатална, интрахепатална и постхепатална. Няма клинични или рентгенологични данни за тромбоза на порталната или далачната вена (предхепатална) или сърдечна недостатъчност (постхепатална). Възможните интрахепатални етиологии включват злокачествено заболяване и саркоид. Макар и необичайни, пациентите с асцит, свързан със злокачествено заболяване, могат да имат висок SAAG без съпътстваща цироза. Това се случва, ако има портална хипертония поради обширни метастази в черния дроб или засягане на порталната венозна система. Цитологията на асцитната течност е отрицателна. Въпреки това, цитологията е 70% клетъчност) и ретикулиновата фиброза са неспецифични и могат да бъдат от процес на злокачествено или реактивно заболяване. Лимфомът остава най-вероятната диагноза. Трябва да се изпрати периферна кръв за поточна цитометрия, лактат дехидрогеназа (LDH) и пикочна киселина. Трябва да се извърши повторна ексцизионна биопсия на друг лимфен възел.
Консултирана е гастроентерология за оценка на разхлабените изпражнения, анасарка и хепатомегалия, както и езофагогастродуоденоскопия, ентероскопия и колоноскопия с биопсии. Стомашната биопсия разкрива лека гастропатия. Биопсиите на дванадесетопръстника, йеюналната и дясната и лявата част на дебелото черво бяха нормални. Извършена е чернодробна биопсия и е установено перипортално възпаление. Консултациите по ревматология и инфекциозни заболявания не подозираха, че пациентът има ревматологично или инфекциозно заболяване.
След подходяща обработка и липса на окончателна диагноза е важно да се направи преоценка на пациента за цялостна стабилност и наличието на нови или променящи се симптоми (влошаване на симптомите, постоянна треска), които биха могли да насочат по-нататъшната оценка. Лимфомът остава в диференциала въпреки множеството отрицателни биопсии, но трябва да бъдат изследвани и други по-редки заболявания, които имитират лимфом и причиняват мултисистемно заболяване. Прегледът на предишните биопсии на лимфни възли и тъкани с патолога и хематолога трябва да се съсредоточи върху характеристиките на болестта на възрастен Still (паракортикална имунобластна хиперплазия), MCD (хистопатология на ангиофоликуларна хиперплазия на лимфните възли и наличие на човешки херпесен вирус-8 (HHV-8) и HLH (хемофагоцитоза). Позитронно-емисионната томография може да не прави разлика между злокачествено заболяване и други запалени флуородеоксиглюкозни възпалителни процеси, но се препоръчва да се определи мястото на бъдеща ексцизионна биопсия на лимфни възли.
Започна 10-дневно проучване на преднизон 50 mg дневно за предполагаем лимфом. Той изпитва симптоматично подобрение с намален периферен оток и асцит и отзвучаване на треската. Той беше изписан у дома седем дни след завършване на стероиди с проследяване.
Пет дни след изписването той е приет отново с влошаваща се анасарка, масивен асцит и остра бъбречна травма. Приемните лабораторни изследвания разкриват креатинин 1,66 mg/dL, хемоглобин 11,5 g/dL и тромбоцити 94 k/mm 3. В допълнение, нивото му на феритин е 1907 ng/L (референтен диапазон, 20-400 ng/L), скоростта на утаяване на еритроцитите (ESR) е 50 mm/h (референтен диапазон, 0-20 mm/h) и C-реактивен концентрацията на протеин (CRP) е 12,1 mg/dL (референтен диапазон, 0-0,5 mg/dL).
Стероидите се използват за лечение на голямо разнообразие от заболявания, някои от които все още се разглеждат при този пациент, включително лимфом, MCD, болест на Still за възрастни и HLH. Симптомите му се повтарят бързо след прекратяване на приема на стероиди в условията на повишени нива на феритин, ESR и CRP, отразяващи изразено продължаващо възпаление. Трябва да се извърши серологично изследване за разтворим IL-2 рецептор, често повишен при MCD и HLH. Трябва спешно да се извърши ексцизионна биопсия на достъпен възел.
КОМЕНТАР
Болестта на Castleman (CD) е рядко лимфопролиферативно разстройство, разделено на уницентрично (единичен увеличен лимфен възел) и мултицентрично (мултифокални увеличени лимфни възли). 1 MCD обикновено се проявява със системно възпаление, реактивна пролиферация на доброкачествени лимфоцити, мултифокална лимфаденопатия, повишени възпалителни маркери, анемия, хипоалбуминемия и поликлонална гамаглобулинемия. 1 Предполага се, че HHV-8 управлява системното възпаление на MCD чрез високи нива на активност на интерлевкин-6 (IL-6). 1 iMCD е HHV-8-отрицателен вариант на MCD. 1
Патофизиологията на синдрома на TAFRO е неизвестна и не е ясно дали синдромът наистина е вариант на iMCD или отделен обект. 3 IL-6 обикновено е само леко повишен при синдром на TAFRO, без последващата тромбоцитоза и поликлонална хипергамаглобулинемия, наблюдавани при MCD, което е свързано с по-високи нива на IL-6. 1 Предложени са множество не-HHV-8 механизми за синдром на TAFRO, включително (1) системно възпаление, автоимунни/автовъзпалителни механизми, (2) неопластична, ектопична секреция на цитокини от злокачествени или доброкачествени туморни клетки и/или (3) инфекциозни, като вирус, който не е HHV-8. 5
Имуносупресията е основата на лечението на синдрома на TAFRO въз основа на препоръките на изследователската група TAFRO от 2015 г. 3 Глюкокортикоидите се считат за терапия от първа линия. 3 Циклоспорин А се препоръчва за лица, неподатливи на глюкокортикоиди. 3 При пациенти с противопоказание за циклоспорин А, антитела срещу IL-6 рецептор като тоцилизумаб (одобрен за лечение на iMCD в Япония) и силтуксимаб (одобрен за лечение на iMCD в Северна Америка и Европа) или анти-CD20 антитела ритуксимаб трябва да се предписва. 3 Има данни за агонистите на тромбопоетиновите рецептори ромиплостим и елтромбопаг за лечение на персистираща тромбоцитопения. 3 Допълнителните лечения за рефрактерния синдром на TAFRO включват IVIG и плазмен обмен, химиотерапия (циклофосфамид, доксорубицин, винкристин, преднизолон) и талидомид. 3,6
Малко се знае за епидемиологичната характеристика на синдрома на TAFRO, тъй като са съобщени по-малко от 40 случая на синдром на TAFRO в САЩ, Азия и Европа. 1,4,7-9 синдром на TAFRO се появява предимно през четвъртото и петото десетилетие от живота, като съобщенията за случаите варират от 14 до 78-годишна възраст. 1,3,10,11 Разпределението между половете варира, но вероятно е равно за мъжете и жените. 3 Смъртността при синдром на TAFRO се оценява на 11% -12%. 1,3 През последните няколко години е започнато проучване на регистър на пациентите в Северна Америка и Европа и проучване на естествената история за CD, ACCELERATE. 4 В допълнение са създадени международната колаборативна мрежа на Castleman Disease Network, японско многоцентрово ретроспективно проучване за MCD и национален японски изследователски екип за CD. 3,4 Преди това CD не е имал код на Международната класификация на болестите (ICD) и вероятно е бил недостатъчно признат. Добавен е ICD-10 за CD, което прави CD и неговите варианти по-лесни за изследване за разпространение, характеризиране, смъртност и лечение.
След продължителни хоспитализации и обширна работа без диагноза, клиничната картина на пациента беше най-съобразена с лимфопролиферативното нарушение iMCD. Въпреки това, iMCD се отличава с поликлонална хипергамаглобулинемия, тромбоцитоза и лека анасарка. Този пациент е имал нормални гамаглобулини, значителна тромбоцитопения и дълбоки, трудно лечими анасарка и асцит. Разбирайки, че презентацията на пациента не се вписва добре в известен клиничен синдром, беше проведено търсене в интернет въз основа на неговите клинични характеристики. Това разкрива синдрома на TAFRO, който по това време е новоописан клиничен синдром със само няколко публикувани доклада за случая. Това беше търсене в интернет, предприето в краен случай, което в крайна сметка доведе до диагностицирането и успешното лечение на пациента.
УЧЕНИ ТОЧКИ
- Основните клинични и патологични характеристики на синдрома на TAFRO включват тромбоцитопения, анасарка, треска, ретикулинова фиброза и/или бъбречна недостатъчност и органомегалия.
- Синдромът на TAFRO може да бъде недостатъчно разпознат поради съвсем скорошната характеристика и липсата на предходен ICD код за CD.
- Експертите по синдрома на TAFRO препоръчват имуносупресия за лечение на синдром на TAFRO, включително глюкокортикоиди като лечение от първа линия.
- Търсенията в интернет могат да бъдат полезни при диагностицирането на предизвикателни случаи, особено при редки, необичайни и възникващи заболявания, които все още не са описани в справочни текстове и само рядко се съобщават в медицинската литература.
Разкриване
Джонатан С. Зипурски, Кери Т. Холмс-Мейбанк, Стивън Л. Шумак и Ашли А. Дюкеттав няма да декларират.
- Детска маска Хималайска маска за лице - енорийска болница Джаксън
- Детски маскиращи превръзки с ленти - Джаксън енорийска болница
- Синдром на раздразнените черва, контролиращ симптомите с диетична медицина в Мичиган
- Детска маска с билков чай Маска за лице - Джаксън енорийска болница
- Здравословно превенция на теглото и затлъстяването JACC Health Promotion Series Journal на Американския колеж