Преглед на статия том 6 брой 1
Махендра Сингх, 1
Проверете Captcha
Съжаляваме за неудобството: предприемаме мерки за предотвратяване на измамни подавания на формуляри от екстрактори и обхождане на страници. Моля, въведете правилната дума на Captcha, за да видите имейл идентификатор.
1 Катедра по урология, болница Sir Ganga Ram, Индия
1 Катедра по урология, болница Sir Ganga Ram, Индия
2 Отделение за хирургия, болница Hindu Rao, Индия
2 Отделение по хирургия, болница Hindu Rao, Индия
3 Отделение за хирургия, MAMC, Индия
3 Отделение за хирургия, MAMC, Индия
Кореспонденция: Махендра Сингх, отделение по урология, болница Sir Ganga Ram, Делхи, Индия
Получено: 30 ноември -0001 | Публикувано: 18 януари 2018 г.
Цитат: Singh M, Kathuria S, Saxena A, et al. Панкреатична некроза: предизвикателно усложнение на остър панкреатит. Int Clin Pathol J. 2018; 6 (1): 13–17. DOI: 10.15406/icpjl.2018.06.00146
Панкреатичната некроза е сложно и предизвикателно усложнение на тежкия остър панкреатит и се среща при 15 до 25% от пациентите с остър панкреатит. Представлява едно от най-сериозните усложнения на тежкия остър панкреатит със смъртност от 20 до 30%. По-голямата част от некрозите са стерилни и могат да се управляват консервативно. Приблизително 30% от панкреатичната некроза развиват инфекция и се нуждаят от инвазивна намеса поради агресивен ход. Понастоящем минимално инвазивен подсилващ подход, използващ перкутанен дренаж на катетър или ендоскопски транслуминален дренаж, замества по-инвазивната отворена некросектомия. Този преглед предоставя преглед на патофизиологията, клиничната характеристика и управлението на панкреатичната некроза.
Панкреатична некроза (PN) е наличието на фокална или дифузна нежизнеспособна панкреама на панкреаса или перипанкреатична мастна тъкан. 1,2 Панкреатичната некроза е усложнение на тежкия остър панкреатит (SAP) и се среща при 15 до 25% от пациентите с остър панкреатит. 1 Представлява едно от най-сериозните усложнения на SAP със смъртност от 20 до 30%. 1,2 Въпреки че оказва огромно въздействие върху благосъстоянието както на отделните лица, така и на доставчиците на здравни услуги, управлението на некротизиращия панкреатит е силно противоречива тема и продължава да бъде дискусионен въпрос. Предвид големия брой случаи на панкреатит, които се срещат във всекидневната практика, от съществено значение е да се разберат патологията, клиничните особености, изследвания и последните тенденции в управлението на панкреатичната некроза.
Клиничната прогресия на острия панкреатит може да помогне при диагностицирането на остър панкреатит. 9 Клиничното прогресиране на заболяването може да бъде абортивно, бавно или бързо прогресиращо. 9 При абортивно преминаване процесът е свързан с остър оток на панкреаса с реконвалесценция за 7-10 дни. 6–9 Бързата прогресия и непрекъснатото влошаване предполагат панкреатична некроза. Непрекъснатите силни коремни болки, продължително повръщане, паралитичен илеус, положителни симптоми на дразнене на перитонеума и хемодинамична нестабилност са клиничните признаци, предполагащи панкреатична некроза. 6–9 Панкреатичната некроза се разделя на три периода въз основа на прогресията. Първият период е свързан с хемодинамична нестабилност и панкреатогенен шок. Продължава първоначално 2-3 дни. Има нарушение на централната хемодинамика, намаляване на обема на кръвообращението и нарушения на микроциркулацията. 6 Вторият период (недостатъчност на паренхиматозните органи) продължава от 3-ия до 7-ия ден на заболяването. Има участие и дисфункция на множество органи. Третият период (усложнения след некроза) идва след 1-2 седмици след началото на заболяването. Регенеративните промени са пара-панкреатичен инфилтрат, кисти и муковисцидоза на панкреаса. 6
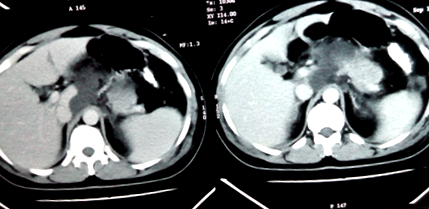
Фигура 1 CT, предполагащ некроза на панкреаса.
Фигура 2 Отворена панкреатична некросектомия, показваща некроза.
Смята се, че пробиотиците предотвратяват свръхрастежа на бактериите, засилват лигавичната бариерна функция и могат да намалят бактериалната транслокация. 25 Ранните проучвания предполагат ролята на пробиотика за намаляване на заразената панкреатична некроза. 25 Голямо, неотдавнашно проучване не показва никакъв благоприятен ефект на ентерално приложена многовидова пробиотична смес върху честотата на инфекциите. Въпреки това, има повишена смъртност в пробиотичната група в сравнение с плацебо групата. Понастоящем пробиотиците не се препоръчват при тежък остър панкреатит. Ентералното хранене може да има благоприятна роля за предотвратяване на инфекции. 26 Няколко проучвания подкрепят, че ранното започване на ентерално хранене в сравнение с парентералното хранене намалява смъртността, полиорганната недостатъчност и системните инфекции чрез намаляване на бактериалната транслокация. Проучванията съобщават, че по-простото и евтино назогастрално хранене изглежда се понася добре и е толкова безопасно, колкото назоеюналното хранене при тежък остър панкреатит.
Консервативно лечение
Първоначалното лечение е основно поддържащо и се фокусира върху адекватна реанимация с течности, управление на болката, редовно проследяване на клиничните параметри и интензивно проследяване за органна недостатъчност. 2,13 Парентералните аналгетици или контролираната от пациента аналгезия обикновено са необходими при силна болка. 13 В случай на органна дисфункция или органна недостатъчност, отделенията за интензивно лечение се предпочитат за поддържащо лечение. Warndorf MG съобщава, че агресивната ранна реанимация с течност за коригиране на хипотонията и концентрацията на хемо е свързана с намален риск от синдром на системна възпалителна реакция и органна недостатъчност. 27 Wu BU et al съобщават, че реанимацията с течност с лактиран разтвор на Рингер намалява системното възпаление в сравнение с нормалния физиологичен разтвор. 28 Около две трети от некротизиращия панкреатит остават стерилни и могат успешно да се управляват консервативно. Интервенцията е свързана с риск от въвеждане на инфекция в стерилна некроза (55% -59%). 29
Инвазивно лечение
Настоящата стандартна индикация за интервенция е инфектирана некроза.Други показания включват дренаж-дебридиране на постоянни колекции от симптоматични течности и прогресивно влошаване с продължаваща органна дисфункция при липса на документирана инфекция. 29 Интервенцията трябва да се отложи до около 3-4 седмици след началото на заболяването. Широкоспектърните антибиотици и поддържащата терапия се използват първоначално при заразена некроза до интервенция след понеделник. Забавянето води до капсулиране и разграничаване на перипанкреатичните колекции, което намалява усложненията като кървене и перфорация. 29,30 Решение за интервенция се взема въз основа на клинично състояние и капсулиране на заразената колекция, а не положителна FNA. 31
Подходящ подход
Тук първоначално се използват минимални инвазивни техники, като се вземе предвид откритата хирургия за неотговарящите. Първата стъпка е дрениране на катетър (т.е. перкутанно или ендоскопско транслуминално направено изображение) на заразената колекция за намаляване на сепсиса и отлагане или дори избягване на некросектомия. Ако това не успее, следващата стъпка е или хирургическа, или ендоскопска минимално инвазивна некросектомия. Проучването PANTER (Минимално инвазивен стъпков подход спрямо максимална некросектомия при пациенти) рандомизира 88 пациенти, за да отворят хирургично отстраняване, в сравнение с подсилващия подход, състоящ се от перкутанен дренаж, последван от минимално инвазивен VARD, ако е необходимо. Процентът на смъртност е почти идентичен (около 20%) и в двете групи, но основните усложнения са по-малко при подсилващия се подход (70 срещу 40%). 32 Различни процедури, включени в Step-up подхода, са посочени по-долу.
Минимално инвазивни подходи
Напоследък има интерес към минимално инвазивни подходи поради хирургична травма, свързана с отворена хирургия. 33 Хипотезата за реакция с два удара гласи, че много пациенти със SAP ще демонстрират неподходящ и преувеличен възпалителен отговор на второ травматично предизвикателство. По този начин втори удар, например от открита некросектомия, може да доведе до непреодолима системна възпалителна реакция и висока смъртност. Минималните инвазивни процедури произвеждат по-малко хирургически стрес в сравнение с отворената некросектомия. Различни подходи включват перкутанен дренаж на катетър (PCD), ендоскопски транслуминален дренаж (ETD), ендоскопска транслуминална некросектомия (ETN) и минимално инвазивна ретроперитонеална хирургична некросектомия. 33–36
Перкутанен дренаж на катетър с изображение
Той източва заразената течност (т.е. гной) под налягане, без отстраняване на некротичен материал. Това е осъществимо при> 95% от инфектирания некротизиращ панкреатит, често чрез ляв ретроперитонеален подход. 34,35 В неотдавнашен систематичен преглед, повече от половината от случаите на панкреатична некроза бяха успешно лекувани само с PCD и по този начин се избягва допълнителна некросектомия. PCD може също да се използва първоначално за подобряване на клиничното състояние, последвано от операция в по-късен период, когато е настъпило капсулиране на некротичните колекции.
Минимално инвазивна ретроперитонеална некросектомия
Най-често използваните техники са ендоскопия на синусовия тракт, лапароскопска трансабдоминална некросектомия и видео-асистиран ретроперитонеален дебридинг (VARD). 36
Ендоскопски транслуминален дренаж и некросектомия
При ETD, ендоскопският ултразвук се използва за определяне степента на некроза и оптималното място на дренаж. След това колекцията се пробива ендоскопски през стомашната или дуоденалната стена, последвана от балонна дилатация на тракта. 37 За непрекъснато следоперативно напояване се използват стентове с двойни пигтейли и назоцистичен катетър. Няколко проучвания съобщават за честота на усложнения от 2% -21% и смъртност от 0% -6% при тези процедури. Без подобрение или влошаване след ETD, ETN може да се направи за отстраняване на заразена некроза. 37
Първична отворена некросектомия
Това е инвазивно хирургично отстраняване на заразена некроза, водещо до бъдеща панкреатична недостатъчност. 31,38 След лапаротомия се влиза в по-малката торбичка, дебелото черво се мобилизира надолу и се идентифицира панкреаса. Дебридирането се извършва чрез тъпа дисекция на пръстите и широко отворен дренаж за засмукване. Големи дренажи и напоителни катетри се поставят в панкреатичното легло и напояването продължава след операцията. Свързва се с висока заболеваемост (34% -95%) и смъртност (11% -39%). Резултатите зависят от времето, хирургията през първите 14 дни има смъртност 75%; хирургия между 15 и 29 дни и след 30 дни със смъртност съответно от 45% и 8%.
Панкреатичната некроза е предизвикателно усложнение на тежкия остър панкреатит и е свързана със значителна заболеваемост и смъртност. Критериите на APACHE-II и Ranson са полезни за предсказване на развитието на SAP. CECT е най-надеждният неинвазивен диагностичен метод за панкреатична некроза. Първоначалното лечение на стерилна панкреатична некроза е консервативно с подходяща реанимация с течности и управление на болката. Консервативното управление е успешно при две трети от стерилната некроза. Понастоящем няма доказана роля на антибиотиците и пробиотиците за предотвратяване на инфекция при некроза. Ранното ентерално хранене е полезно за предотвратяване на инфекция при некроза. Около 30% от стерилната некроза спонтанно развиват инфекция и се нуждаят от инвазивна намеса. Идеалното време за намеса при заразена некроза обикновено е 3-4 седмици след появата на симптомите, когато е настъпило адекватно капсулиране и разграничаване на заразената некроза. Минимално инвазивният подсилващ подход е свързан с по-малко заболеваемост и идентична смъртност в сравнение с отворената некросектомия.
Авторът не декларира конфликт на интереси.
- Brunschot SV, Bakker OJ, Besselink MG, et al. Лечение на некротизиращ панкреатит. Клинична гастроентерология и хепатология. 2012; 10 (11): 1190–1201.
- Eric HJ, Daniel BC, Waddah BA, et al. Екзокринен панкреас. В: Townsend CM, et al. редактори. Филаделфия; 2012. стр. 1515–1531.
- Beger HG, Rau BM. Тежък остър панкреатит: Клинично протичане и лечение. Свят J Gastroenterol. 2007; 13 (38): 5043–5051.
- Saluja AK, Lerch MM, Phillips PA. Защо свръхстимулацията на панкреаса причинява панкреатит. Annu Rev Physiol. 2007; 69: 249-269.
- Whitcomb DC. Клинична практика, остър панкреатит. N Engl J Med. 2006; 354 (20): 2142–2215.
- Банки PA. Епидемиология, естествена история и предиктори за изхода на заболяването при остър и хроничен панкреатит. Гастроинтест. 2002; 56 (6Suppl): S226–230.
- Bollen TL, Besselink MG, Santvoort HC, et al. Към актуализация на класификацията на Атланта за остър панкреатит: преглед на нови и изоставени термини. Панкреас. 2007; 35 (2): 107–113.
- Vege SS, Chari ST. Органната недостатъчност като индикатор за тежестта на острия панкреатит: време за преразглеждане на класификацията в Атланта. Гастроентерология. 2005; 128 (4): 1133–1135.
- Whitcomb DC, Yadav D, Adam S. Мултицентров подход към рецидивиращ остър и хроничен панкреатит в Съединените щати: Северноамериканско изследване на панкреатит 2 (NAPS2) Панкреатология. 2008; 8 (4-5): 520–531.
- Испанец BW, Nio Y, Van der Hulst RW. Практика и добив на ранно CT сканиране при остър панкреатит: холандско наблюдателно многоцентрово проучване. Панкреатология. 2010; 10 (2-3): 222–228.
- Winslet M, Hall C, London NJ, et al. Връзка на диагностичните нива на серумна амилаза с етиологията и тежестта на острия панкреатит. Червата. 1992; 33 (7): 982–986.
- Ядав D, Agarwal N, Pitchumoni CS. Критична оценка на лабораторни тестове при остър панкреатит. Am J Gastroenterol. 2002; 97 (6): 1309–1318
- Slavin J, Ghaneh P, Sutton R. Управление на некротизиращ панкреатит. Свят J Gastroenterol. 2001; 7 (4): 476–781.
- Imrie CW, Benjamin IS, Ferguson JC. Едноцентрово двойно сляпо проучване на терапия с трасилол при първичен остър панкреатит. Br J Surg. 1978; 65: 337–341.
- Ranson JH, Rifkind KM, Roses DF. Прогностични признаци и ролята на оперативното управление при остър панкреатит. Surg Gynecol Obstet. 1974; 139: 69–81.
- Larvin M, McMahon M. APACHE-II резултат за оценка и мониторинг на остър панкреатит. Лансет. 1989; 2 (8665): 201–205.
- Балтазар EJ. Остър панкреатит: Оценка на тежестта с клинична и CT оценка. Рентгенология. 2002; 223 (3): 603–613.
- Perez A, Whang EE, Brooks DC. Увеличава ли се тежестта на некротизиращия панкреатит при продължителна некроза и инфектирана некроза. Панкреас. 2002; 25 (3): 229-233.
- Boland B, Colquhooun S, Menon V. Текущо хирургично лечение на заразена панкреатична некроза. Amer Surg. 2010; 76: 1096–1099.
- Schneider L, Buchler MW, Werner J. Остър панкреатит с акцент върху инфекцията. Infect Dis Clin North Am. 2010; 24 (4): 921–941, viii
- Van Santvoort HC, Bakker OJ, Bollen TL. Консервативният и минимално инвазивен подход за некротизиращ панкреатит подобрява резултата. Гастроентерология. 2011; 141: 1254–1263.
- Wittau M, Mayer B, Scheele J. Систематичен преглед и мета-анализ на антибиотичната профилактика при тежък остър панкреатит. Scand J Gastroenterol. 2011; 46: 261–270.
- Dellinger EP, Tellado JM, Soto NE, et al. Ранно антибиотично лечение за тежък остър некротизиращ панкреатит: рандомизирано, двойно-сляпо, плацебо-контролирано проучване. Ан Сур. 2007; 245 (5): 674–683.
- Isenmann R, Rünzi M, Kron M. Профилактично антибиотично лечение при пациенти с предсказан тежък остър панкреатит: плацебо-контролирано, двойно-сляпо проучване. Гастроентерология. 2004; 126 (4): 997–1004.
- Van Santvoort HC, Besselink MG, Timmerman HM. Пробиотици в хирургията. Хирургия. 2008; 143: 1–7.
- Al Omran M, Albalawi ZH, Tashkandi MF. Ентерално срещу парентерално хранене при остър панкреатит. Cochrane Database Syst Rev. 2010; 20 (1): CD002837.
- Warndorf MG, Kurtzman JT, Bartel MJ. Ранната реанимация с течности намалява заболеваемостта сред пациентите с остър панкреатит. Clin Gastroenterol Hepatol. 2011; 9 (8): 705–709.
- Wu BU, Hwang JQ, Gardner TH. Лактатният разтвор на Рингер намалява системното възпаление в сравнение с физиологичния разтвор при пациенти с остър панкреатит. Clin Gastroenterol Hepatol. 2011; 9 (8): 710–717.
- Büchler MW, Gloor B, Müller CA, et al. Остър некротизиращ панкреатит: стратегия за лечение според състоянието на инфекцията. Ан Сур. 2000; 232 (5): 619–626.
- Mier J, León EL, Castillo A, et al. Ранна срещу късна некросектомия при тежък некротизиращ панкреатит. Am J Surg. 1997; 173 (2): 71–75.
- Rodriguez JR, Razo AO, Targarona J. Дебридиране и затворена опаковка за стерилен или инфектиран некротизиращ панкреатит: прозрения за показанията и резултатите при 167 пациенти. Ан Сур. 2008; 247 (2): 294–299.
- Van Santvoort HC, Besselink MG, Bakker OJ. Подобрен подход или открита некросектомия за некротизиращ панкреатит. N Engl J Med. 2010; 362: 1491–1502.
- Уиндзор JA. Минимално инвазивна панкреатична некросектомия. Br J Surg. 2007; 94: 132–133.
- Shankar S, Sonnenberg E, Silverman SG, et al. Образно и перкутанно лечение на остър усложнен панкреатит. Cardiovasc Intervent Radiol. 2004; 27 (6): 567–580.
- Van Baal MC, Santvoort HC, Bollen TL. Систематичен преглед на перкутанния дренаж на катетър като основно лечение за некротизиращ панкреатит. Br J Surg. 2011; 98 (1): 18–27.
- Raraty MG, Halloran CM, Dodd S. Минимален достъп до ретроперитонеална панкреатична некросектомия: подобряване на заболеваемостта и смъртността с по-малко инвезивен подход. Ан Сур. 2010; 251 (5): 787–793.
- Bakker OJ, Santvoort HC, Brunschot S. Ендоскопска трансгастриална срещу хирургична некросектомия за инфектиран некротизиращ панкреатит: рандомизирано проучване. ДЖАМА. 2012; 307: 1053–1061.
- Traverso LW, Kozarek RA. Панкреатична некросектомия: определения и техника. J Gastrointest Surg. 2005; 9 (3): 436–439.
- Обструкция на тънките черва, вторична за остър панкреатит
- Панкреатит, остра 5-минутна клинична консултация
- Некротизиращ ентероколит и хранене - MedCrave онлайн
- Съвет на рецензенти - Напредък в затлъстяването, управление на теглото и контрол - MedCrave онлайн
- Преглед на експериментални животински модели на остър панкреатит - ScienceDirect