Това все по-често срещано разстройство често остава неоткрито при жените, докато не възникнат сериозни проблеми.
Възрастните жени научават, че сърдечно-съдовите заболявания не са ограничени до гърдите. Атеросклерозата, някога известна като "втвърдяване на артериите", е болестният процес в основата на повечето сърдечно-съдови проблеми. Той засяга не само съдовете, които хранят сърцето, но и тези, които обслужват останалата част от тялото. Когато атеросклеротичната плака и кръвните съсиреци намаляват притока на кръв към краката или по-рядко към ръцете, състоянието се нарича заболяване на периферните артерии (PAD). PAD прави ходенето болезнено и забавя зарастването на нараняванията. В най-лошите случаи това може да доведе до загуба на пръст, крак или крак - или дори смърт.
Подобно на коронарната артериална болест (ИБС), някога се смяташе, че PAD представлява проблем главно за мъжете на средна възраст. Една от причините е, че мъжете на тази възраст са по-склонни от жените да се оплакват на своите лекари за болки в краката. Друга причина е, че мъжете с PAD също имат по-голяма вероятност от CAD, отколкото жените, така че те по-скоро се обръщат на вниманието на клиницистите. Жените с PAD са склонни да развиват първите си симптоми през 60-те и 70-те години - десетилетие по-късно от мъжете. По това време те могат да имат други състояния като артрит или периферна невропатия (увреждане на нервите), които маскират симптомите на PAD и забавят диагнозата. Докато накрая една жена бъде диагностицирана, тя вероятно ще има по-тежко заболяване.
Кой получава PAD?
Рисковите фактори за PAD и CAD са практически идентични и включват следното:
Възраст. Около 3% от хората под 60-годишна възраст имат PAD, както и около 20% от тези над 70-годишна възраст. В края на живота по-голям дял от хората с PAD са жени. Едно проучване с близо 7000 участници установява, че на възраст над 85 години почти 40% от жените са имали PAD, докато по-малко от една трета от мъжете са имали заболяване.
Пушене на цигари. Излагането на тютюн повишава риска от атеросклероза чрез свиване на артериите и насърчаване на възпалението. Доклад от 2011 г. на проучването за здравето на жените установява, че в сравнение с непушачите, пушачите, чието излагане на цигари през целия живот е била от 10 до 29 пакетни години, са били шест пъти по-склонни да развият PAD; тези с доживотна експозиция 30 или повече опаковъчни години са имали 11 пъти по-голям риск. (Година пакет е мярка за излагане на тютюн: една кутия цигари на ден в продължение на 10 години, две кутии на ден в продължение на пет години и половин кутия на ден в продължение на 20 години, всяка добавя до 10 пакета години.)
Диабет. Всеки трети от хората, които са на възраст над 50 години и имат диабет, ще развият PAD.
Високо кръвно налягане. Рискът от PAD е по-висок при хора с показания 130/80 и повече.
Неблагоприятен липиден профил. Твърде много "лош" LDL холестерол и твърде малко "добър" HDL холестерол са свързани с PAD. Рискът се увеличава с 5% до 10% за всяко повишаване на нивата на LDL с 10 точки.
Етническа принадлежност. Афроамериканските жени са два пъти по-склонни от кавказките да развият PAD.
Наследственост. Фамилната анамнеза представлява около 20% от общия риск на човек.
PAD симптоми
Симптомите на PAD варират от леки до изтощителни и често прогресират по следния начин:
Прекъсната клаудикация. Терминът клаудикация идва от латинския глагол claudicare, „да куцам“, което почти разказва историята. Когато артериите на краката са стеснени, те не могат да се разширят достатъчно, за да осигурят на мускулите допълнителната кръв, необходима им по време на тренировка. Гладуващите от кислород мускули под препятствието - обикновено в прасеца - могат да се схванат, да станат болезнени или да се почувстват тежки и уморени, принуждавайки проходилката да спре или да накуцва. Болката отшумява с почивка. Ако запушването е по-високо, болката може да се усети в бедрото или задните части.
Болка или изтръпване в покой. Тъй като артерията се стеснява, кракът получава недостатъчно кръв, дори когато е в покой. На този етап кракът и стъпалото може да са хладни, бледи и дори изтръпнали. Болката и изтръпването на краката и пръстите могат да нарушат съня. За разлика от болката от кръвен съсирек, болката в PAD може да се облекчи чрез изправяне или увисване на крака над ръба на леглото, за да притисне кръвта през артериите.
Увреждане на тъканите. Най-тежкият стадий на PAD е критична исхемия на крайниците (CLI), при която притокът на кръв е толкова намален, че раните не зарастват и може да се развие гангрена. Само 1% до 2% от пациентите с PAD развиват CLI, но всички те ще се нуждаят от операция за възстановяване на притока на кръв и за почти 30% в крайна сметка ще се наложи ампутация.
Диагностициране на PAD
PAD се диагностицира с тест, наречен глезен-брахиален индекс или ABI, който сравнява систолното кръвно налягане в глезена и ръката. При повечето здрави възрастни съотношението на глезена към натиска на ръката е между 1,0 и 1,4. Ако PAD е налице, това е по-малко от 0,9 и заболяването се счита за тежко, ако е 0,5 или по-ниско. Когато ABI тест показва PAD, може да се поръча едно или повече от следните образни изследвания:
Доплер ултразвук. Пръчковиден преобразувател се притиска към краката, излъчвайки звукови вълни, които се отразяват от артериите, за да се създаде образ на съдовете. Доплер също така предоставя информация за скоростта и турбуленцията на кръвния поток.
Магнитно-резонансна ангиография. Ядрено-магнитен резонанс се прави след интравенозно приложение на контрастно вещество, наречено гадолиний, осигуряващо подробно изображение на артериите.
Компютърна томография ангиография. КТ се прави след интравенозна инфузия на йодсъдържащ контрастен разтвор. Подобно на магнитно-резонансната ангиография, това дава подробна картина на артериите.
PAD в ръцете
Въпреки че PAD е по-често в краката, ръцете не са имунизирани. Дори повече от PAD в краката, PAD в ръцете лесно се бърка с артрит или инфаркт. Симптомите включват
болка, спазми или тежест по време на тренировка, намаляваща с почивка
болезнени, студени или изтръпнали ръце
пръсти, които стават сини или бледи
рани, които не зарастват.
Ако имате някой от горепосочените симптоми, тествайте кръвното си налягане или с домашен монитор, или в аптека, или помолете вашия клиницист да го провери. Разликата в систоличното кръвно налягане от 10 до 15 точки или повече между двете рамена е доста надежден индикатор за PAD в едната ръка.
Начин на живот и медицинско лечение за PAD
Диагнозата PAD показва, че сте изложени на риск не само за проблеми с подвижността, но и за инфаркт и инсулт. Ето как можете да намалите риска:
Упражнявайте се. Ако периодичното накланяне затруднява ходенето или карането на колело, можете да увеличите силата на краката и скоростта на ходене с целенасочена програма за упражнения. Може да успеете да тренирате по-силно и по-дълго, ако приемате лекарство, което увеличава кръвоснабдяването на краката. Две такива лекарства са одобрени за PAD: цилостазол (Pletal), който разширява кръвоносните съдове; и пентоксифилин (Trental, Pentoxil, Pentopak), който подобрява притока на кръв.
Не пушете. В проучването за здравето на жените, споменато по-рано, отказващите намаляват риска от ПАБ с 60% в рамките на 10 години.
Управлявайте хроничните състояния. Управлението на състояния, които допринасят за PAD, може да помогне за намаляване на симптомите и да намали шансовете ви за инфаркт или инсулт. Отслабнете, ако е необходимо, и се уверете, че кръвната захар е под контрол, ако имате диабет. Лекарствата за понижаване на холестерола и лекарства за понижаване на кръвното налягане са ефективни при лечението на PAD, както и на CAD.
Вземете лекарства за предотвратяване на образуването на кръвни съсиреци. Настоятелно се препоръчва ниска доза аспирин или клопидогрел (Plavix). Тези лекарства няма да облекчат симптомите на PAD или да спрат прогресията му, но могат да намалят риска от инфаркти и други сърдечно-съдови събития, като предотвратяват образуването на кръвни съсиреци в стеснени артерии.
Не носете компресионни чорапи. Компресионните чорапи допълнително възпрепятстват притока на кръв при хора с PAD. Говорете с вашия лекар, ако сте ги носели, за да предотвратите образуването на кръвни съсиреци или подуване на краката.
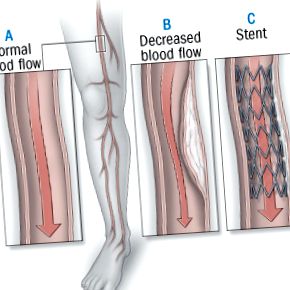
Лечение на заболяване на периферните артерии
Кръвта тече свободно през нормална артерия (A). При заболяване на периферните артерии атеросклеротичната плака стеснява артерията и възпрепятства притока на кръв (). По време на ангиопластика за възстановяване на притока на кръв може да се постави стент, който да поддържа артерията отворена (° С).
Реваскуларизация - възстановяване на притока на кръв
Двата основни подхода за реваскуларизация на краката са същите, използвани за възстановяване на притока на кръв към сърцето - балонна ангиопластика и байпас хирургия. Както при сърдечните заболявания, жените с PAD традиционно са по-малко склонни от мъжете да получават тези процедури. Жените са склонни да бъдат по-възрастни и по-болни, когато развият CLI, така че са имали по-висок риск от усложнения. Също така байпасът е по-малко успешен при женските артерии, които са по-малки от мъжките. Но проучване от 2011 г. установи, че жените, подложени на реваскуларизация веднага след развитието на CLI, живеят по-дълго и са по-малко склонни да се нуждаят от ампутация от тези, лекувани единствено с лекарства и физическа терапия.
Байпасната операция се извършва под обща анестезия и изисква престой през нощта в болницата. Хирурзите обикновено премахват вена от крака на пациента и присаждат части от него в засегнатата артерия, за да заобиколят препятствието. Синтетичните присадки дават лоши резултати, така че се препоръчва ангиопластика, когато няма вена. Ангиопластиката обикновено се извършва амбулаторно под местна упойка и седация. Първо се прави малък разрез близо до слабините и се влива контрастен разтвор, за да се очертаят артериите. Воден от изображение на монитор, хирургът вкарва батерия, носеща катетър през разреза в артерията на крака и змие надолу до препятствието. Балонът се надува до отваряне на артерията. Може да се постави мрежест стент (понякога покрит с лекарство, предотвратяващо съсирването), за да се запази артерията отворена.
Други подходи включват замразяване, бръснене или изпаряване на препятствието с инструменти, поставени през катетъра. За да се намали рискът от съсирване, се препоръчва на жените да прекратят хормоналната терапия за няколко седмици преди и след ангиопластика.
Някога байпасът е бил предпочитаният подход за краката, засегнати от CLI, но от началото на 2000-те години клиничните проучвания са установили, че ангиопластиката е също толкова ефективна, с по-малко усложнения. Сега повече хирурзи съветват жените да обмислят ангиопластика веднага щом се установи препятствие и преди заболяването да премине към CLI.
Ако сте изложени на риск от PAD
Ако имате няколко рискови фактора за PAD - дори и да нямате симптоми - трябва да говорите с вашия клиницист за ABI тест по време на следващото физическо лечение. Диагнозата PAD вече не е мрачна прогноза за загубата на живот или крайник. Но това означава, че трябва да направите всичко възможно, за да намалите шансовете си да станете инвалид или да получите инфаркт или инсулт. За списък с ресурси за болестта на периферните артерии отидете на www.health.harvard.edu/womenextra.
Споделете тази страница:
Отпечатайте тази страница:
Опровержение:
Като услуга за нашите читатели, издателство Harvard Health Publishing предоставя достъп до нашата библиотека с архивирано съдържание. Моля, обърнете внимание на датата на последния преглед или актуализация на всички статии. Никое съдържание на този сайт, независимо от датата, никога не трябва да се използва като заместител на директни медицински съвети от Вашия лекар или друг квалифициран клиницист.
- Болест на периферните артерии - крака MedlinePlus Medical Encyclopedia
- Възможно е изследователите да са открили причина за множествена склероза - Harvard Health Blog - Harvard
- Шест прости начина за по-интелигентно и здравословно хранене - Harvard Health
- Преглед на коронарната артериална болест (ИБС) - Нарушения на сърцето и кръвоносните съдове - Ръководства на Merck
- Тютюнопушене и сърдечни заболявания Образование на пациентите UCSF здраве